Liste des nouveautés et informations utiles relatives au PMSI MCO 2025.
NB : nous mettons à jour cette liste régulièrement en fonction des annonces ATIH
# Recueil MRC (Maladie Rénale Chronique de stade 4 ou 5) : calendrier des envois semestriels recalés sur les envois PMSI
L’envoi S1+S2 2024 sera à envoyé au plus tard le 28 février 2025 avec une date limite de validation au 15 mars 2025 comme pour tous les autres fichiers PMSI
# Recueil MRC 2025 : suppression et remplacement de variables
Les 4 lignes suivantes sont supprimées du recueil en 2025 :
– Test protéinurie des 24h au 1er semestre
– Test protéinurie des 24h au 2ème semestre
– Test « spot » au 1er semestre
– Test « spot » au 2ème semestre
Elles sont remplacées par 2 nouvelles variables à saisir :
– Ratio Albuminurie/Céatinurie (RAC) au 1er semestre
– Ratio Albuminurie/Céatinurie (RAC) au 2e semestre
# Nouveaux codes CIM-10 FR à usage PMSI 2025 : 10 nouveaux codes
A la demande de la HAS et de la Fédération Française des Réseaux de Santé en Périnatalité (FFRSP), 6 nouveaux codes sont introduits :
– le codage O72.0 « Hémorragie de la délivrance [troisième période] » est précisé relativement à sa sévérité par les 2 codes fils O72.00 « Hémorragie de la délivrance [troisième période], sévère » et O72.08 « Hémorragie de la délivrance [troisième période], autre et sans précision »
– le codage O72.1 « Autres hémorragies immédiates du postpartum » est précisé relativement à sa sévérité par les 2 codes fils O72.10 « Autres hémorragies immédiates du postpartum, sévères » et O72.18 « Autres hémorragies immédiates du postpartum et sans précision »
– le codage O72.2 « Hémorragie du postpartum, tardive et secondaire » est précisé relativement à sa sévérité par les 2 codes fils O72.20 « Hémorragie du postpartum, tardive et secondaire, sévère » et O72.28 « Hémorragie du postpartum, tardive et secondaire, autre et sans précision »
A la demande de l’Agence de biomédecine (ABM) d’étendre les indications de suivi de la santé des femmes ayant un parcours d’AMP, le code Z52.80 « Don ou prélèvement d’ovocytes ou de tissu ovarien » reçoit 2 nouveaux codes fils :
– Z52.805 « Prélèvement d’ovocytes en vue d’un diagnostic préimplantatoire [DPI] »
– Z52.806 « Prélèvement de tissu ovarien »
A la demande de la DGOS dans le cadre du projet de loi de fin vie, le code Z51.8 « Autres formes précisées de soins médicaux » reçoit 2 nouveaux codes fils :
– Z51.85 « Sédation profonde continue maintenue jusqu’au décès [SPCMJD, loi Claeys Leonetti] »
– Z51.86 « Sédation palliative hors SPCMJD »
# Consigne de codage « Mode d’entrée nouveau-nés nés à domicile en présence du SMUR »
Il est dorénavant demandé de coder un mode d’entrée ‘8’ (domicile) pour tous les nouveau-nés, nés hors de l’établissement, y compris si la naissance a lieu en présence du SMUR
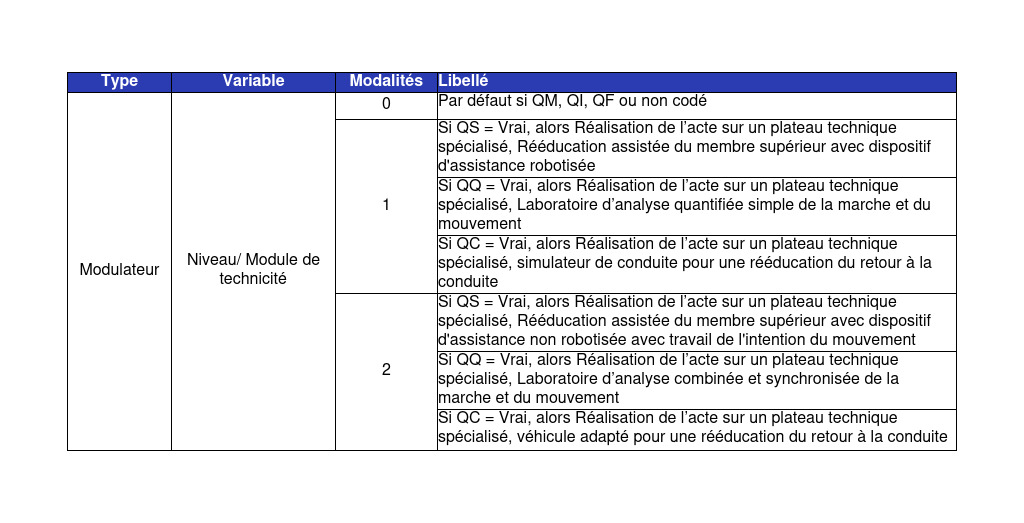
# Simplification du format du FICHSUP PPCO (Primo-Prescriptions de Chimiothérapies Orales)
Ce FICHSUP dit « Cancéro » comprend 17 variables facultatives (cf nombre de différentes consultations).
En 2025, ce FICHSUP est simplifié : toutes les variables facultatives sont supprimées. Il ne reste donc plus que les 6 variables obligatoires (N° FINESS d’inscription ePMSI, Type de fichier = G57, Année, Période, File active de patients ayant un traitement du cancer par chimiothérapie orale, Nombre total de consultations médicales pour primo-prescription de traitement de chimiothérapie par voie orale pendant l’année)
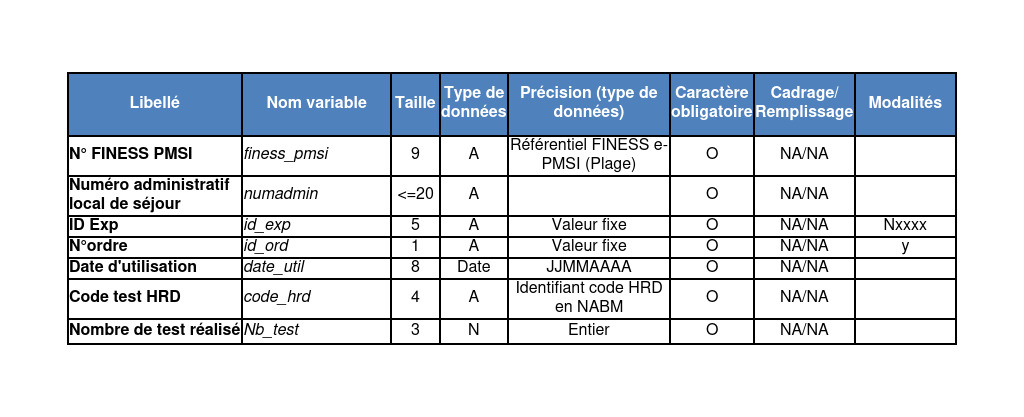
# Nouveau FICHCOMP test HDR/ cancer de l’ovaire au 1er janvier 2025
Ce nouveau FICHCOMP ne concerne que les établissements ex-DG. Il est à envoyer mensuellement. Une délégation budgétaire se fera sur la base des déclarations de ce FICHCOMP.
Format du FICHCOMP :
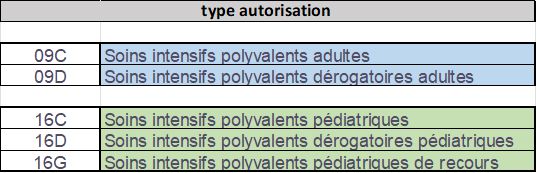
# Nouveaux types d’autorisation pour les USIP (Unités de Soins Intensifs Polyvalents) au 1er mars 2025
Dans le cadre de la réforme des autorisations, il convient, à compter du 1er mars 2025, que les établissements ayant obtenu une autorisation de type USIP avant le 1er mars enregistrent les types d’autorisation ci-dessous dans leur fichier des UM (FICUM), afin que les suppléments relatifs à l’activité réalisée en janvier et février restent dus.
Remarque : ces nouveaux codes types d’autorisation en 09 et 16 sont introduits pour des raisons techniques, pour les différentier des types d’autorisation des unités de SI en 02 et 15
# Nouveau FICHCOMP « Evolution lits soins critiques »
A la demande de la DGOS, il va être demandé aux établissements concernés de déclarer via ce nouveau FICHCOMP les éventuelles fluctuations du nombre de lits de réa (cf périodes de fermeture de lits pour congés, difficultés RH, travaux,… ou d’ouverture temporaires de lits). Ce FICHCOMP sera donc à produire et à envoyer au cas par cas.
Le format de ce FICHCOMP n’est pas publié à ce jour. Mise à jour 2026 : ce fichier est supprimé
# Suppression FICHCOMP médicaments anticancéreux intraGHS
A partir de M3 2025
# Suppression FICHCOMP MEDACAN (médicaments anticancéreux)
A partir de M1 2025
# Le format des RSS 2025 reste identique à celui de 2024
Format 022 (non groupé) et 122 (groupé)
# Nouveau format VID-HOSP 2025
Voir article Nouveau format VID-HOSP 2025