Les nouveautés du PMSI MCO 2023 entrent en vigueur au 1er mars 2023.
Nouvelle variable «Passage par une structure des urgences»
Cette nouvelle variable codée sur 1 position permet l’identification du passage du patient par une structure des urgences et/ou par l’UHCD de manière décorrélée de la variable Provenance.
Elle peut être codée pour les patients quel que soit le mode d’entrée.
Les modalités sont les suivantes :
• Code 5 Passage par une structure des urgences de la même entité géographique (y compris l’UHCD)
• Code U Passage par une structure des urgences d’une autre entité géographique (y compris l’UHCD)
• Code V Passage par une structure des urgences d’une autre entité géographique et de celle de l’entité géographique de l’établissement (UHCD comprises)
Les modalités 5 et U de la nouvelle variable correspondent ainsi aux anciennes modalités de la variable Provenance.
La modalité supplémentaire V Passage par une structure des urgences d’une autre entité géographique et celle de l’entité géographique de l’établissement permet d’identifier les patients qui passent par deux services d’urgences
Nouvelle consigne de codage : désormais codage systématique des simples passages aux urgences dans l’établissement A comme Transfert / Provenance MCO avec codage de la variables « Passage par une structure des urgences » en U ou V et non plus avec un mode d’entrée Domicile
Nouvelle modalité de la variable mode d’entrée : O «Patient entré décédé pour prélèvement d’organes»
A coder pour les patients décédés transférés par le SMUR soit dans le cadre d’un transfert soit dans le cadre d’une première intervention SMUR (par exemple en cas d’accident de la voie publique) en vue d’un prélèvement d’organes.
Suppression de la variable « Hospitalisation pour prélèvement d’organes » du VID-HOSP
En lien avec la démédicamentalisation du VID-HOSP et avec la création de la modalité O pour le mode d’entrée
Nouvelle modalité de la variable « Sexe » : code 3 « Indéterminé »
A coder en cas d’impossibilité médicalement constatée de le déterminer jusqu’à 3 mois. Estimation d’incidence : 1 naissance sur 2 000 (source : ATIH)
Cette modalité 3 vaut 2 (féminin) dans l’arbre de groupage.
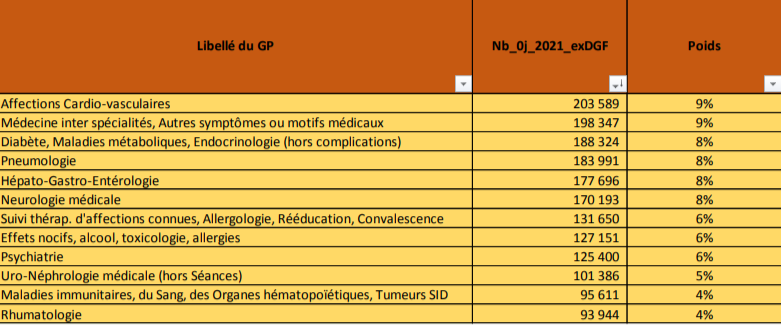
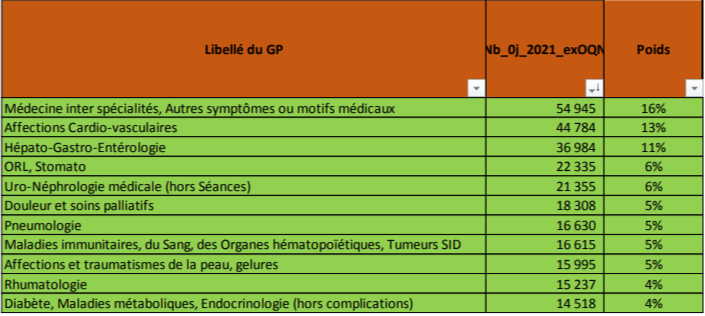
Classification des GHM en 2023
Cette année, c’est la CMD 14 «Grossesses pathologiques, accouchements et affections du post-partum» qui est l’objet de modification de son algorithme de classification des séjours.
Racines IVG/ITG
Concernant les interruptions volontaires de grossesse sans complication (séjours classés dans la racine 14Z08Z et valorisés par des forfaits), le code Z64.0 (difficultés liées à une grossesse non désirée) ne sera plus l’élément recherché pour l’orientation dans cette racine.
Les séjours qui seront groupés dans la racine 14Z08Z seront les séjours d’une durée de moins de 3 jours pour IVG sans complication, identifiée par les codes suivants en position de DP :
- O04.90 Interruption volontaire de grossesse (IVG dans le cadre légal), complet ou sans précision, sans complication
- O07.4 Echec d’une tentative d’avortement médical sans complication
- O07.9 Echec d’une tentative d’avortement, autres et sans précision, sans complication
En cas de technique chirurgicale pour une grossesse de plus de 14SA et de moins de 16SA, et même si le libellé de l’acte semble en restreindre l’utilisation au premier trimestre de la grossesse, l’acte JNJD002 Évacuation d’un utérus gravide par aspiration et/ou curetage, au 1er trimestre de la grossesse doit continuer à être codé car il permet l’orientation des séjours dans les forfaits ad-hoc.
Les IVG compliquées et les ITG seront, comme auparavant, orientées dans les deux autres racines 14C05 et 14Z04
Grossesse ectopique, faux travail, menace d’accouchement prématuré ou placenta prævia, menace d’avortement
Les codes permettant le groupage des séjours dans les racines de grossesse ectopique (14C09 ou 14Z15), de faux travail, menace d’accouchement prématuré ou placenta prævia (14Z16), ou la racine de menace d’avortement (14Z06), étaient jusqu’à présent recherchés en toute position dans le RSS.
Dorénavant, ces codes ne seront recherchés qu’en DP (motif de prise en charge) permettant aux séjours de suivre l’arbre classificatoire.
Ainsi, par exemple, le code de faux travail ne sera recherché qu’en DP pour orienter dans la racine 14Z16, permettant aux séjours de surveillance de grossesse pathologique d’être orientés dans les racines d’affections de l’ante partum sans être groupés en amont.
Suppression du FICHCOMP IVG
A partir du 1er mars 2023.
CMA MCO 2023
Pas d’évolutions dans les diagnostics concernés par rapport à 2022 ni dans les sévérités. Article « CMA MCO 2023 »
Format RSS
- Le format des RSS groupés passe de la version 121 à la version 122 avec l’introduction de la nouvelle variable « Passage par une structure des urgences » sur 1 caractère (position 185)
- Suppression des modalités de Provenance 5 et U
Source : descriptif format RSS
PMSISoft MCO – Accès Standard
Toutes ces évolutions sont disponibles à ce jour dans PMSISoft MCO.
Accès Standard : accès proposé à tout établissement MCO qui nous en fait la demande. Gratuit, sans limite de durée.
Source : Notice technique n° ATIH-419-13-2022 du 14 décembre 2022
Copyright © Lespmsi.com –